食道がん 患者一人ひとりにあった合理的な治療法を選ぶ時代に
 |
石後岡正弘北海道・勤医協中央病院外科 |
食道とは、食道がんとは
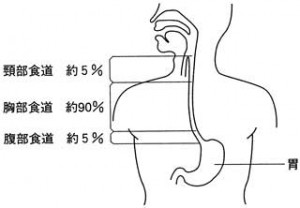
食道は口から入った食物や液体を胃にとどける運搬路です。食道はその大部分は胸の中にあって、長さ約25cm、幅約2cmの細い管で、食物が通過しているとき以外は、内腔はほとんど閉じた形になっています。
食道がんの約90%はいちばん長い胸部食道に発生します(図1)。
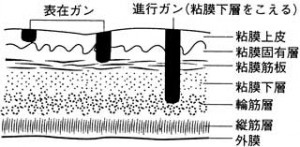
また食道がんのほとんどは粘膜上皮から発生する扁平上皮がんで、そのうち粘膜下層までにとどまっているものを表在がん(とくにリンパ節転移のないものが早期がん)といい、筋層まで達したものを進行がんといいます(図2)。
最近では、内視鏡などの診断技術の進歩により、無症状の比較的早期な食道がんが発見される機会が増加しています。
わが国における食道がん罹患数は90年で男性8040人、女性1619人で男女比5対1で男性に多く、年齢層では男性60歳代、女性70歳代にピークがあります。
死亡率はほぼ横ばい状態で、人口10万人あたり80年は男性10人、女性2人、97年も男性10人、女性1・4人となっています。
しかし近年、診断技術のみならず手術術式や術後管理の進歩、さらに有効な治療法の開発により、食道がんの治療成績も飛躍的に向上しています。ですから早期発見、早期治療がきわめて重要です。
食道がんの自覚症状は
食道がんの自覚症状として最も多いものは、ものを飲み込んだときのつかえ感です。これは、水やお茶などの液体は飲み込めますが、ご飯、肉や魚などの固形物がとおりにくいような症状のことです。
進行がんではより強く症状がでることがあるので、早めに病院を受診する必要があります。
その他に比較的多くみられる症状は、嚥下障害(うまく飲み込めない)、胸の不快感、胸痛、吐きけや嘔吐、食欲低下、体重減少、声のかすれ、胸焼けなどで す。何か気になる症状があれば、我慢せずに病院を受診することをお勧めします。
また、とくに表在がん(早期がん)は、自覚症状がない段階で発見される患者さんが多いのも、食道がんの特徴です。これは検診、定期検査や他の病気の検査中に偶然みつかる場合が多いようです。
どうやって食道がんを発見するか
食道がんを発見する方法として、代表的なものはレントゲン検査と内視鏡検査です。
レントゲン検査は、バリウムを飲んでレントゲンを撮る食道造影検査です。図3の造影写真にみられる約4cm大のポリープようの病変が食道がん(表在がん) です。造影検査の診断は進行がんでは比較的容易ですが、早期がんでは難しいことがよくあります。したがって、確定診断には内視鏡検査が必要となってきま す。
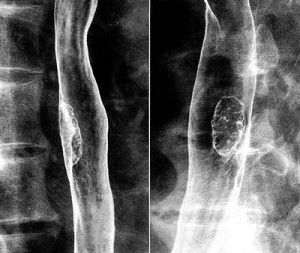
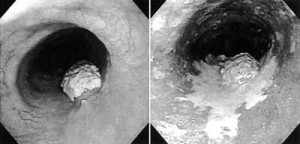
図3 食道造影検査バリウムをのんで撮影した食道の写真。ポリープようの病変が食道がん 図4 内視鏡検査内視鏡でみた食道。左の白いポリープが食道がん |
内視鏡検査は発見に一番有力な検査です。図4は内視鏡写真です。
左側は通常の観察で発見された白色のポリープようの食道がんです。右側はルゴールという色素を散布した写真で、白色域が広がっているのがわかります。この白色域全部が食道がんです。
このように、内視鏡検査では、正常な食道粘膜はルゴールに反応して黒く染まるという特徴がある一方で、食道がんになっているところはルゴールに染まらず、白い粘膜としてはっきりと観察できるのです。
最終診断は、そのルゴールに染まっていない細胞組織を少し採って調べ、顕微鏡を使ってがん細胞を証明するのです。
食道がんが発見されたら、さらにCTスキャンや超音波(エコー)検査などにより、がんの進行度を調べ、その進行度に応じた治療方法を決定します。
食道がんの治療法は?
日本では以前より食道がんに対し、外科手術が治療の第一選択であり、主流でした。外科手術は患者さんの肉体的、精神的にきわめて大きな負担を与えてきました。
しかし最近では、外科手術も手技の改良や進歩、術後管理の発展により改善されつつあります。またがんを治すだけでなく、治療後の患者さんの生活の質の向 上(QOLともいいます)まで考慮した、各種新しい治療法も開発されています。
これらの治療法をうまく組み合わせて食道がんを治す時代に入っています。したがって現在では、患者さん一人ひとりにあった、合理的な治療法を選択することが要求されていると言っても過言ではありません。
それでは代表的な食道がんの治療法を紹介します。
①内視鏡的粘膜切除術(EMR)
粘膜固有層までにとどまっている食道がんは、通常、転移がみられないので、内視鏡を使ってがんを切除すれば治すことができます。
したがって、早期がんで一定の大きさ以内(通常3cm以内)であれば、EMRが第一選択であり、最近では確立した標準治療として広く行なわれています。こ の手技は比較的容易ですし、食道が残るので、患者さんに与える影響も最小限度ですみます。
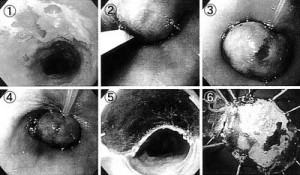
実際にEMRを施行しているところを図5に示しました。EMRにもいろいろな方法がありますが、これはオーバーチューブ法(EEMR-t)といいます。
簡単に説明すると、まずルゴール染色でがんの範囲を明らかにして、がん病巣の粘膜下層に生理食塩水を注入してふくらませ、チューブ内に病巣を吸引し、金属製の輪で絞めつけて通電し、切除します。
②外科手術
食道がん治療の中心は、現在でも外科手術です。粘膜下層より深部に達した食道がんでは、外科手術が第一選択となります。
外科手術は、がん病巣部を含めた食道の切除(胸部および腹部食道を切除します)と、広範囲のリンパ節摘出と、主に胃を用いた再建を行ないます。したがっ て、外科手術には十分な体力が必要で、手術に耐えられることが要求されます。
高齢な方(80歳以上)やほかに大きな病気を持っている場合、手術が不可能なこともあります。
最近では、外科手術の患者さんへの過大な影響を軽減するために、内視鏡(胸腔鏡といって胸のなかにカメラを挿入する)を使って傷を小さくする手術手技も開発され、行なわれています。
③抗がん剤治療と放射線治療
さまざまな理由で外科手術が不可能な場合や、再発転移を予防する治療法として、抗がん剤治療や放射線治療を選択します。
食道がんは、他の消化器がんと比べ、抗がん剤や放射線治療の効果が高いので、以前から広く行なわれてきましたが、最近ではより効果的な方法の開発もあり、有力な治療手段の1つとなってきました。
抗がん剤にはいろいろな副作用もあるので慎重に投与しますが、最近では副作用が少なく、がん細胞への効果の高い方法を選択しています。
図5 内視鏡粘膜切除術(EEMR-tube法)①ルゴール染色により病巣の範囲を明らかにする |
食道がんにならないためには
食道がんになる危険性が高い項目をあげると、次のとおりです。
①55歳以上の男性。
②喫煙者…とくにたばこ1日20本以上。
③飲酒者…とくに飲酒1日3合以上。あるいは強い酒をそのまま飲む。アルコールを飲む機会の多い接客業の女性など。
④熱い食べものや辛い食べものが好きな人。
⑤咽喉頭がん、胃がん、肺がん、大腸がんなどにかかったことがある。
⑥がんの家系…両親と兄弟のなかに2人以上のがん患者がいる。
⑦食道に病変がある…逆流性食道炎、腐食性食道炎、食道アカラシア、バレット食道など。
以上7項目をあげましたが、とくに注意すべきことは、たばことアルコールです。したがって、食道がんを予防するためにしていただきたいことは以下の3点です。
①禁煙。
②過量の飲酒をしないこと。1日2合以下で、毎日は飲まないこと。アルコール濃度の高い種類のお酒を避けること。
③食道の粘膜が荒れるような熱いもの、辛いもの、硬いものは避けること。
早めにみつけるためには
以上のような点に注意しても、食道がんの発生を100%防ぐことは不可能です。したがって早期発見がきわめて重要となります。
ふだんから、地域での検診やかかりつけの病院での定期検査で、年1回は内視鏡(胃カメラ)検査を受けることが肝要です。また、前述したような自覚症状に気づいたら、我慢せず早めに病院を受診し、検査を受けてください。
もし、ルゴール散布による色素内視鏡検査を行ない、ルゴールに不染な白色の粘膜が5ミリ以下であれば、がんの可能性は低いのですが、1センチ以上だとがんの可能性が高くなります。
微小な不染粘膜が発見された場合は、少なくとも6カ月後の再検査が必要となります。
◇ ◇ ◇ ◇
食道がんは悪性度の高いがんの1つですが、最近の医学の進歩により食道がんの治療成績は飛躍的に改善してきました。早期がんであれば完治することも可能ですが、進行すればするほど治療も困難となります。
とくに喫煙者、アルコール多飲者の人は年1回の内視鏡検査(胃カメラ)を必ず行なえば、早期発見と早期治療に結びつくと考えられます。
いつでも元気 2002.6 No.128