特集2 糖尿病 日本人がなりやすい病気
生活習慣の改善が合併症予防に効果
2012年の国民健康・栄養調査では、国内の糖尿病患者数は約950万人、糖尿病予備軍を合わせると2050万人と発表されました。今や40代以上の6人に1人は糖尿病であり、まさに糖尿病は国民病とも言えます。糖尿病はテレビや雑誌、本でも頻繁に取り上げられ、誰でも耳にしたことがあると思いますが、一体どんな病気で、どのような予防や治療があるのでしょう。
糖尿病とは?
食べ物に含まれる炭水化物は、ブドウ糖に分解されて血液中に入り、体中の細胞に運ばれてエネルギーとして利用されます。このとき、膵臓のβ細胞で作られるインスリンというホルモンが、血液中のブドウ糖が細胞に取り込まれるのを助けます。
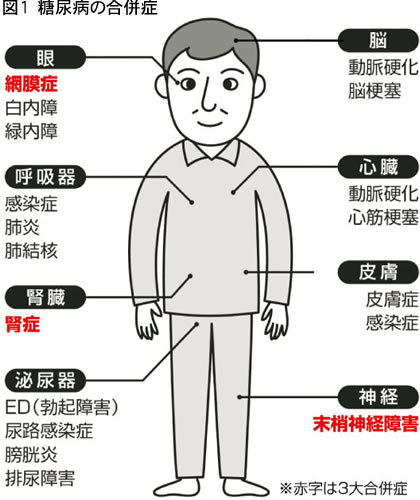
糖尿病とは、インスリンの作用が低下したり、働きが悪くなることによってブドウ糖をエネルギーとして利用できず、血液中のブトウ糖(血糖)が高くなる状態(高血糖)です。高血糖状態が長期間続くと、腎症や網膜症、神経障害、心筋梗塞、脳梗塞などの合併症や感染症が起きやすくなります(図1)。
分類と原因
糖尿病の種類は、4つに分けられます(表1)。日本人の糖尿病患者の約95%は2型糖尿病です。原因として遺伝的要因と環境的要因が混在しています。日本人などのアジア人種は、欧米人に比べて体質的にインスリン分泌の能力が低いと言われています。つまり、日本人は糖尿病になりやすい体質だと言えます。親族に糖尿病の人がいる場合は、将来発症しやすいため注意が必要です。また、食生活の乱れ、運動不足、ストレス、肥満などが重なると発症しやすくなるので生活習慣の改善が重要です。
1型糖尿病は日本人の糖尿病患者の約3%です。自己免疫の異常やウイルス感染により膵臓のβ細胞の機能を破壊するタイプと原因不明の特発性タイプの2種類があります。また、遺伝子の異常との関係も解明されつつあります。小児〜青少年期に発症することが多いのですが、中高齢者も含めどの年代でも発症することがわかっています。
診断
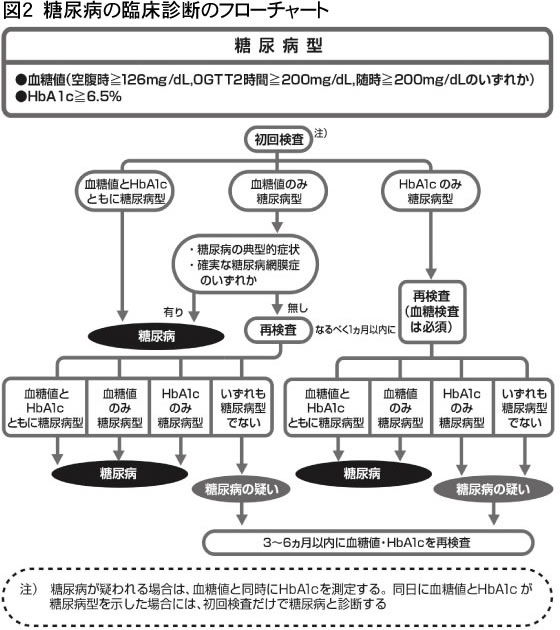
糖尿病と診断するためには、血糖値とHbA1c(ヘモグロビンエイワンシー)を調べなければいけません。HbA1cとは、血液中でブドウ糖とヘモグロビンが結合したものです。血糖が高いほどヘモグロビンとの結びつきが増えHbA1cが高くなります。HbA1cの値を調べることで、過去1〜2カ月の血糖の平均的な状態を知ることができます。正常のHbA1c値は4・6〜6・2%です。
空腹時血糖値が126mg/㎗以上、随時(食事に限らず)血糖値が200mg/㎗以上あるいは75グラムブドウ糖負荷試験(OGTT)2時間値が200mg/㎗以上のいずれか、HbA1cが6・5%以上の場合を糖尿病型と呼びます。
血糖値とHbA1cとも糖尿病型の場合、血糖値が糖尿病型で典型的な糖尿病の症状(口渇、多飲、多尿、急激な体重減少)がある場合や糖尿病網膜症が存在する場合は、糖尿病と診断します。
血糖値のみ糖尿病型で典型的な症状や糖尿病網膜症がない場合、またはHbA1cのみが糖尿病型の場合は、再度血糖値やHbA1c、あるいはOGTTをおこない、2回目も糖尿病型の場合に糖尿病と診断します(ただし、どちらか1回は血糖値が糖尿病型であることが条件)。糖尿病と診断できない場合は、糖尿病の疑いとして3〜6カ月後に再検査をおこないます(図2)。
治療
糖尿病の治療は病型によって、大きく異なります。1型糖尿病はインスリン治療が必要です。2型糖尿病は食事療法や運動療法で改善できる人もいますが、効果が不十分な場合は内服薬、インスリン注射なども使用します。一人ひとり、治療法が異なるのが特徴です。
ここでは、主に2型糖尿病の治療について説明します。
食事療法のポイント
食事療法のポイントは4点です。
(1)適切なエネルギー量を知る
適切なエネルギー量は身長と身体活動量から算出できます(表2)。過食にならないよう「腹八分目」、ときには残す勇気も必要です。
(2)バランスよく食べる
炭水化物・たんぱく質・脂質をバランスよく、適量のビタミン・ミネラル・食物繊維をとりましょう。
外食の際は高カロリーの単品のメニューを避け、野菜も含まれたバランスのよい食事にしましょう。
最近は糖質制限食にとりくむ患者さんも増えています。短期的な体重減量効果は認められていますが、長期的な安全性については不明であり、炭水化物のみ極端に制限することは危険です。日本糖尿病学会の提言では、炭水化物は全エネルギーの50〜60%(1日150グラム以上)としています。自己判断ではなく、医師、管理栄養士と相談しながら、安全に進めていくことが大切です。
また、規則正しく3食食べることも大切です。同じ1日のエネルギー量でも「朝抜き、昼そば、夜どか食い」などは血糖の急激な上昇や肥満をきたしやすいので注意してください。
(3)嗜好品に注意
アルコールはカロリーがあっても栄養にならないので、食事の代わりにはなりません。主治医から許可されている場合も1日1合以内が望ましいとされます。また、週に1〜3日の休肝日を設けましょう。ビールや日本酒、果実酒は糖質も多く含んでいるので、糖質ゼロのビールや発泡酒、焼酎などを上手に利用してみてください。
また、清涼飲料水やスポーツドリンク、栄養ドリンクや菓子類には糖分が多く含まれます。果物はビタミンなど栄養素が豊富ですが、糖質が多く、血糖が上昇しやすいので食べ過ぎに注意しましょう。
(4)食べ方の工夫
食べる順番を意識しましょう。食物繊維は糖の吸収を遅らせ、血糖の上昇を緩やかにしますので、はじめに野菜や海藻類・きのこなど食物繊維を多く含むもの、次に肉や魚などのたんぱく質、血糖値を上げやすいパンや麺、ごはんなどの炭水化物は最後にしましょう。また、食べる早さを意識して20分以上かけてゆっくり、よく噛んで食べると、満腹感を感じやすくなり過食を防ぐことができます。
運動療法のポイント
次に運動療法についてお話しします。運動療法を始めるときは、事前に必ず主治医に相談してください。合併症がある場合、運動療法によって悪化させてしまうことがあるからです。また、肥満や膝・股関節などの障害がある場合、急に運動を始めるとけがをしやすいので、負担の少ない軽めの運動から徐々に増やします。運動療法のポイントは2つです。
(1)無理せず、長続きできる運動を
疲れすぎず、心地よさを感じる程度の運動がよいでしょう。ウォーキング、水泳などは、有酸素運動でエネルギーや脂肪を確実に消費することができます。
(2)コツコツ続けて効果を高める
運動はまとめておこなうよりコツコツおこなうことが大切です。1日に15〜60分程度、週3〜5回、可能なら食後1〜2時間以内の運動がよいでしょう。運動は15〜20分継続するとエネルギーの消費が糖質から脂質に変わるので減量につながります。
仕事や家事の間、こまめに体を動かすことも血糖を下げるために有効です。また、座っているときも背筋を伸ばし、お尻を締め、おへそを意識し力を入れると姿勢が良くなり、腹筋や背筋を自然に使い運動効果を高めてくれます。
薬物療法のポイント
薬物療法には「経口薬」と「注射薬」があります。
現在、経口薬は7種類あります。インスリンの分泌を促進する薬、インスリンの働きを改善する薬、糖の吸収をゆるやかにする薬、腎臓から糖の排泄を促進する薬などがあり、各薬剤によって作用部位や血糖降下作用が異なります。注射薬は、インスリン注射薬とインスリン分泌を増加させる消化管ホルモンであるインクレチン関連の注射薬があります。
経口薬や注射薬は、肥満度やインスリンの分泌量、罹病期間、合併症の状態などに合わせて処方します。経口薬の併用、経口薬と注射薬の併用など多種多様な組み合わせがあります。
薬物療法では次の2点に注意しましょう。
まず、低血糖に注意してください。血糖が70mg/㎗以下(個人差があります)になると低血糖症状が起きやすくなります。動悸、ふるえ、冷汗、強い空腹感などの症状がある場合はブドウ糖を10グラム(砂糖なら20グラム)、あるいはブドウ糖を含むジュース200ミリリットルなどの糖分を摂取します。ただし、糖質の分解を阻害するαグルコシダーゼ阻害薬を服用している人は、砂糖ではなくブドウ糖の摂取が必要です。15分経過しても回復がみられない場合は同じ処置を繰り返し、すぐに医療機関を受診してください。
次に、ご自分の判断で服薬や注射を中止、減量をしないことです。感染症など全身状態が悪いときや低血糖あるいは高血糖を繰り返す場合は、内服薬の見直し、注射の変更や量の調整が必要なので主治医に相談してください。また、各薬剤には副作用があるので、主治医や薬剤師に効能だけでなく副作用についてもきちんと聞いておきましょう。
糖尿病治療の目標
糖尿病治療の目的は血糖値を良好に保ち、合併症を予防し、健康な人と同様な日常生活を送ることです。
2013年に熊本で開かれた日本糖尿病学会でHbA1cのコントロール目標が見直され、合併症予防のために「HbA1c7%未満」とする熊本宣言が発表されました。
当診療所の糖尿病教育プログラム
糖尿病の管理は生活習慣の改善が最も重要であることは言うまでもありません。海外の研究では、食事・運動・減量などの生活習慣の改善は、糖尿病の発症予防効果が高いことが明らかになっています。
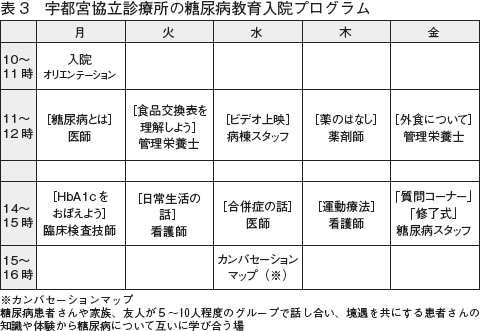
当診療所では医師、栄養士、看護師、薬剤師、検査技師などが関わり、毎月1回5日間の糖尿病教育入院プログラムをおこなっています(図3)。
また、外来では初診患者さんを対象に3回シリーズの外来個別教育プログラムをおこなっています。少人数なので、じっくり患者さんと対話しながら進めて、心理面についてもケアするように心がけています。実際に糖尿病の食事を体験し、糖尿病との付き合い方を学ぶことで動機づけになり、コントロール改善効果も認めています。
今からでも遅くありません。少しずつ行動を変容し生活習慣を改善していけば、糖尿病を予防し改善していくことは可能です。皆さんが通院している診療所や病院の主治医やスタッフは皆さんのサポーターです。不安なことがあれば、ぜひ相談してみてください。
■特集2は今号で終了します。次号から けんこう教室を4ページに拡大します。
いつでも元気 2015.12 No.290