なぜ大事? SDH(健康の社会的決定要因)の視点 千葉大学教授・近藤克則さんに聞く
今号一面でスタートしたシリーズ「SDHの視点」は、「健康の社会的決定要因=SDH(Social Determinants of Health)」がテーマです。「貧困や生活環境が疾病や健康に作用する」―。これは民医連が創立以来持ってきた問題意識でもあります。社会経済格差がもたらす健康格差の実態を明らかにし、その解決のための調査・提言を数多く行っている、千葉大学予防医学センターの近藤克則教授に聞きました。
(木下直子記者)
■「健康」を決定づけるもの
「健康」は、遺伝子や生活習慣など生物学的要因だけで決まるわけではありません。下図のような多くの要因が関与しています。
その一つが「社会的要因」で、個人の所得や家族状況、友人・知人とのつながり(社会的ネットワーク)などの「個人の社会・経済要因」と、国の政策や職場・コミュニティーでの人のつながりの豊かさ(ソーシャル・キャピタル)を含む「環境としての社会要因」があります。これらをひっくるめて「健康の社会的決定要因」と呼びます。
労働環境や貧困と病気との結びつきは、昔から世界中で知られていました。日本にも戦前の過酷な労働環境を描いた『女工哀史』や『あゝ野麦峠』などの作品があります。社会が発展し、インフラが整備されたため、それは過去の問題になったと一時は思われていたのですが「そうでない。しかも拡大傾向だ」と分かり始めたのが一九九〇年代でした。所得・高学歴の層と、低所得・教育機会がなかった層を比べると、健康格差が想定以上に大きいと分かってきた。「解決済みと思ったのは幻想で、これは現代の問題だ」とヨーロッパなどで再注目されたのです。

■健康格差を示す事例
海外には健康格差に関する研究が蓄積されています。メタボリックシンドロームやがんの死亡率、2型糖尿病の発症率などと所得の関係を指摘する研究報告です。
日本でも、「お金持ちは転びにくい」「貧しい高齢者ほど要介護状態になりやすい」「高齢なほど、教育年数が短いほど、世帯所得が低いほど、うつ状態が多い」などが分かっています(別項)。
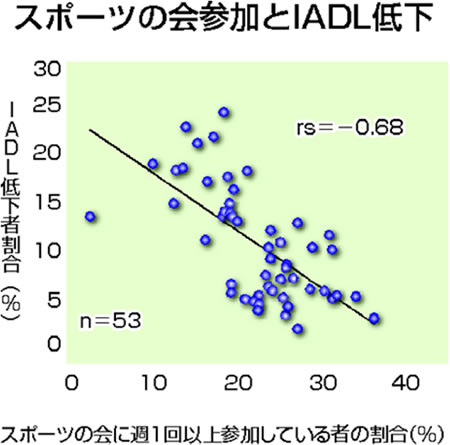
認知症リスクとしても知られるIADLが低下した人の割合と、スポーツの会に週一回以上参加している人の割合の関連の調査もあります。IADL低下者の割合は前期高齢者に限定しても市区町村間に二・九倍もの差がありました。低下者が少なかったのは、都市部やスポーツの会参加者の多い地域でした(グラフ下)。認知症になりにくい地域があるのです。
■ピンポイントで解決しない
民医連は長年、劣悪な労働条件、あるいは公害指定地域、明らかな貧困層、そういう人たちに起きる健康問題の解決に努力してきましたね。貧困地域に事業所が多いのも、そのことを物語っています。
実証研究がすすんだいま、かつては強調されていなかった新しい問題も出ています。ひとつは健康格差の被害は、社会の底辺層だけでなく、中間層にも及ぶという点です。対策は底辺層にピンポイントで行うだけでなく、総合性が必要だということも知られるようになりました。
もうひとつは、「ハイリスクアプローチの限界」です。健診などで高リスクの人を拾いあげても、その行動を変えることは難しいと分かりました。「病気になっていない人たちへの健康指導は効果がない」というエビデンスも出ました。
そうなると、対策として社会環境そのものを変え、「暮らすだけで健康になれる町」~努力しなくても歩きたくなる、健康に良いものを食べる機会が増える、居るだけでストレスが緩和される~そういうコミュニティーづくりが重要だと見えてきたわけです。
【健康格差、どんな報告がある?】
・地域の平均所得が100万円増えると無歯顎(歯が0本)は減少
・男性の肥満による死亡リスクは低所得者で約2倍高くなる
・高齢者のうつ割合には市町村間に1.7倍の地域差。地域の人とのサポートの授受が豊かだと減る
・笑わない人は、脳卒中リスクが1.6倍増える
・独居男性はひとりで食事をしていると2.7倍うつになりやすい
・3年間で歩く人が増えたまちほど、転倒が減少する
・東日本大震災前の地域の結びつきがPTSD(心的外傷後ストレス障害)発症を4分の3に抑制
(日本老年学的評価研究JAGESの発表より)
■健康格差対策のこと
社会階層間、地域間に健康格差があることはもう分かりました。これからは、どこにどの程度の格差があるか、関連要因は何かを「見える化」し、今までの知見から効果が期待できる対策をし、その効果を検証して、有効な手立てを国内外に普及する時です。
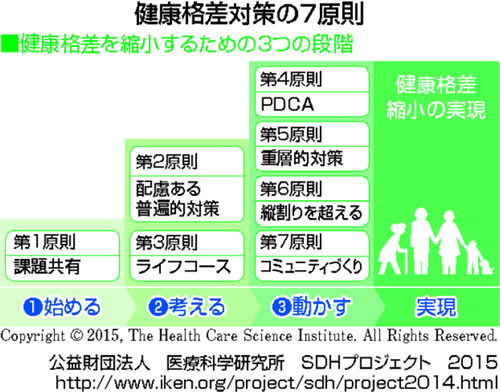
その中には、一人の医療従事者にできること、病院でできること、地域住民や他の地域団体と協力しないとできないこと、市町村や国の政策を変えることが必要なものまで、様々なレベルがあります。これを「健康格差対策の七原則」(下図)に整理しました。
■SDHにとりくむ意味
医療者がSDHにとりくむかどうかは、健康の守り手としてのミッションを遂行するために医療を超えた分野も守備範囲とするのか、自分の得意技を提供するに留まるのか、「器の大きさ」が試されている問題だと思います。
民医連には昔から社会的困難を抱えた人たちにも医療を保障しようと奮闘してきた歴史と伝統があります。そうした姿勢は「一部の(変わった?)医療機関のしていること」と、見られることもありました。状況は変わり、今では「国をあげてとりくむべきこと」に位置づいたのです。
国際的にはWHO(世界保健機関)が総会決議で、国内でも厚生労働省が、二〇一二年に策定した第二次「健康日本21」に「健康格差の縮小」をめざし、社会環境の質の向上を図る、と掲げました。政府の調査報告でも、これまで隠されてきた所得階層と健康との関連が明らかにされ報じられています。
***
実は日本は、先進国の中で健康格差が少ない国でした。だからこそ世界一の長寿国にもなれました。それをささえた要素として、国民皆保険制度、高校進学率が戦後早くから上がったこと、失業率の低さ、婚姻率の高さなどが挙げられると思います。また、栄養バランスを考えて出される学校給食は、貧困児童ほど恩恵の大きい制度です。弁当なら、三食すべてに親の健康知識や経済力が反映し、健康格差を広げることになりますから。
ところがこれらは、意識的な対策の結果ではなく、日本の医療者も必ずしも認識していません。いま挙げた良い要素は、今や政府の構造改革のもとで危機にありますから、「良い制度だから守ろう」と訴えないと、日本人の健康は目に見えて悪化するでしょう。
日本の健康格差を小さく抑えてきたひとつには、民医連など草の根の努力があるかもしれません。世話好きのおばちゃんたちがたくさん活躍している医療生協や友の会などの共同組織も、ソーシャルキャピタルの典型で、社会から孤立しがちな人たちを救ってきたと思います。
民医連には「健康の社会的決定要因」に着目したHPH(※)活動や社会保障拡充の運動を通じ、健康格差対策を全国ですすめてほしい。今後はその効果の検証にも挑戦してほしいと思っています。
HPH(Health Promoting Hospitals and Health Services)…WHOが呼びかけ、健康格差対策など、健康なまちづくりに取り組む医療機関などが結集したもの
参考資料‥『健康の社会的決定要因~疾患・状態別「健康格差レビュー」』、日本学術会議提言「わが国の健康の社会格差の現状理解とその改善に向けて」(二〇一一年)
こんどう・かつのり
1983年千葉大卒、1997年日本福祉大学助教授、ケント大学客員研究員を経て、2003年教授。2014年から千葉大学教授。『健康格差社会』(05年)で社会政策学会賞奨励賞受賞。社会的格差が健康の格差を生むという主張の日本における代表的存在。編・著書に『「健康格差社会」を生き抜く』『検証「健康格差社会」』など
【お知らせ】健康格差対策を担える人を育てる大学院も開設しました。千葉・金沢・長崎大学共同大学院先進予防医学専攻
http://www.s-yobou.jp/
(民医連新聞 第1618号 2016年4月18日)



