いつでも元気
2009年4月1日
特集2 肺がん CT検診で早期発見
一般病院でも質の高い検診を
 |
| 宮本忠昭 千葉県勤労者医療協会・対ガン検診企画部長 |
肺がんの死亡者数は増え続け、1993年に胃がんを抜いて男性のがん死の第1位に、98 年には男女あわせて第1位となりました。
2007年の肺がん死亡者は、男性4万5188人、女性1万6873人(合計6万2061人)です。現在も増加傾向にあり、2015年には13万 5000人に達すると推計されています。肺がんは「老人のがん」で、このような急速な増加は、人口の高齢化によるものです。
肺がんの原因は
肺がんの原因の70~80%は、喫煙です。肺がん発病のリスク(危険性)は、喫煙数に比例して増えます。喫煙者(1日20本)のリスクは非喫煙者の5倍で、未成年者ではさらに高くなります。喫煙者の妻(受動喫煙)でも1・9倍とされています。
禁煙して5年以上経つと、受動喫煙者よりもリスクが下がることがわかっています。喫煙者は、直ちに禁煙し、その状態を守ってください。
その他、肺がんの原因になるものに、ディーゼル排気微粒子などの大気汚染があります。クロム、ヒ素、ニッケル、アスベストなどの職業性曝露(職業上、その物質にさらされてしまうこと)も、以前から肺がんの確かな原因とされてきました。
とくにアスベストはわが国において建築、土木機材などに広く使われてきました。最近使用禁止になりましたが、「不滅」を表すその名の通り、日本中の建造物などに大量に残っています。今後も監視が必要です。
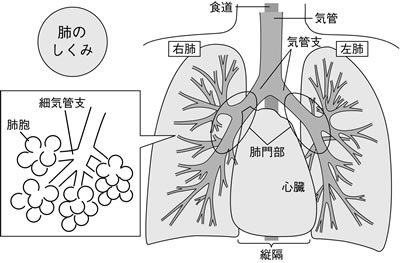
下部気道から発生
肺がんは、空気の通り道である下部気道(気管、気管支、細気管支、肺胞)から発生します(図)。
肺がんはがん細胞の形から、小細胞がんと、非小細胞がんに分けられます。非小細胞がんは、腺がん、扁平上皮がん、大細胞がんほかに分けられます。もっとも多いのは腺がんで55%強をしめ、扁平上皮がん25%、大細胞がんほかが5%、小細胞がんが15%以下です。
腺がんは、がん細胞が、唾液や胃液を出す腺組織に似ているがんです。細気管支の末端の粘膜に異変が起き(前がん状態)、はじめは肺胞の表面と置き換わるように増殖し(早期がん)、やがて周囲を壊して侵入します(進行がん)。
扁平上皮がんは、皮膚や食道などにある扁平上皮細胞に似た細胞からなり、典型的なものは肺の入り口(肺門部)の太い気管支から発生して増殖し(前がん状 態)、がんへ変化して(早期がん)、やがて周囲を壊して侵入します(進行がん)。このように変化していく過程で、染色体の欠損、がん遺伝子の活性化などが 段階的に起こるとされています。
小細胞がんや大細胞がんは進行が早く、とくに小細胞がんは見つかったときにはすでに進行していることが多いがんです。
症状
肺がんの症状は、咳、痰(血痰を含む)、胸部痛、息切れ、嗄声(かすれ声)、倦怠感、体重減少などです。しかし早期の小型肺がんは症状が乏しいものが多 く、咳や痰、血痰、息切れを起こすのはがんが育って気管支の太い部分に及んでからです。逆に肺門部の気管支にできたがんは小さくても咳、痰、血痰が現れま す。肺を覆う胸膜や、周辺の肋骨や筋肉などに及ぶと咳や胸痛が起き、胸水が溜まると息切れが起きます。
脳への転移による脳症状・神経症状(頭痛、けいれん、しびれ、視力障害、言語障害、意識障害など)、骨への転移による骨痛などが初めの症状となるものもあります。
特殊な肺がんでは、肺上部から上腕神経の根元にがんが広がり、肩や上腕の激痛が起きるものや、右上肺内側から縦隔上部に広がって上腕や顔がむくむ上大静脈症候群を起こすものもあります。
診断
肺がんの診断はX線、CT(X線による断面撮影)、喀痰の細胞診(細胞の顕微鏡診断)、腫瘍マーカー(血液検査)などでおこないます。最終的には、口からカメラを入れて気管支鏡検査をおこない、細胞の一部をとって細胞診で診断を確定します。
肺がんは進行度(病期)により4段階に分けます(表)。病期の診断は治療方針を決める第1歩です。原発腫瘍(最初に発生したがん)が肺の中に限られる場 合はI期です。直径3センチ以下はIA期、3センチを超えるとIB期になります。腫瘍に近い肺門のリンパ節に転移があるとII期。さらに奥の縦隔のリンパ 節に転移すればIII期で、脳、骨、肺、肝臓、副腎などの臓器に転移(遠隔転移)していればIV期です。
小細胞がんは進行が早いため、がんが肺の中に限られている場合を限局型、肺の外に転移している場合は進展型と二つの病期に分けます。
原発腫瘍の広がっている範囲は、高精度のCTや気管支鏡で診断します。リンパ節への転移は造影剤を使ったCT検査で判定します。遠隔転移の診断は、脳転 移はMRI(電磁波による断面撮影)、骨転移は骨シンチグラフィー(骨に吸収されやすい微量の放射性物質を注射し画像診断)、肺、肝、副腎への転移はCT やエコー(超音波検査)を用います。
最近はリンパ節への転移、遠隔転移の診断にPETを用いることが多くなりました。PETはがん細胞に取り込まれやすい放射性物質をふくむブドウ糖やアミノ酸を注射して、画像診断をおこなう検査です。 」
治療と5年生存率
I、II、およびIIIA期の一部は手術をします。5年以上生存する率を5年生存率といい、がんが治ったと判定されます。I期Aの5年生存率は70%、I期Bが50%、II期が40%、IIIA期は20~30%です。
最近I期Aでは、重粒子線と定位放射線を用いた放射線治療でも手術と同等の5年生存率が得られています。高齢者や合併症で手術ができない人にはうれしいニュースです。
ところが肺がんは進行してから発見されることが多く、手術や放射線治療などの根治療法を受けられる人は全患者の25~30%に過ぎません。手術を受けら れないIII期の場合は抗がん剤と放射線の併用で、IV期の場合は抗がん剤で治療します。治療を受けた人は10カ月程度の延命効果があるといわれますが、 治るわけではありません。また、これらの肺がんの半数は75歳以上の高齢者で、抗がん剤の対象になりません。重い副作用が出ると危険なためです。
新しく登場した抗がん剤のイレッサやタルセバは従来のものに比べて非喫煙者、腺がん、女性などに対して目を見張る効果を発揮しますが、まだ肺がんを治す力はありません。
肺がん検診の現状
政府や行政などの禁煙対策やキャンペーンにより喫煙人口は減りつつありますが、肺がんの予防効果が現われるのは10年~20年先でしょう。画期的な根治療法の登場は当面期待できません。禁煙と検診が重要です。
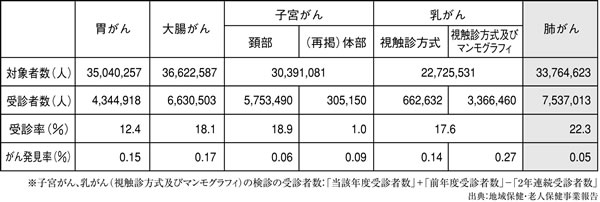
肺がん検診の現状はどうでしょうか。自治体の肺がん検診は、40歳以上が対象で、年1回の胸部X線撮影です。重喫煙者(1日20本を20年または30年 以上)には、喀痰細胞診もおこないます。しかし05年度の受診率は対象者3378万4623人に対して受診者753万7013人で、22・3%にすぎませ ん。がん発見率も対象者の0・05%(3768人)と、他のがん検診よりかなり劣っています(表)。治癒するのはよくてこの4割程度で、死亡率の減少効果はほとんど現れません。
肺がん検診は1987年に自治体検診として始まりましたが、欧米諸国では胸部X線撮影による肺がん検診は実施されていません。無作為比較試験(無作為に 対象者を選んで追跡調査)という精度の高い比較方法で、死亡率低減効果はないとされたからです。わが国の肺がん検診の有効性も疑問視され、厚生省は二度研 究班を立ち上げて調査しています。
しかし二度目の研究班が発表した「有効性評価に基づく肺がん検診のガイドライン」(06年)は、現行の検診を「死亡率減少効果を示す相応な根拠がある」と推奨しています。
「相応な根拠」は症例対照試験(同一地域の人たちから年齢、性別などが一致する集団を対象として比較)により得た結果です。ところが検診を受ける人には もともと健康増進に関心の高い人が多いなどの偏りがあるため、症例対照試験は無作為比較試験と比べて精度が低い試験法です。これで現行検診を「推奨する」 のは苦しい判定と思います。
胸部X線検査は肺と鎖骨が重なる部分、心臓の背後にあるがん、縦隔の前後にある小さなかたまり、濃度の薄い腫瘍などを見つけるのが困難です。肺がん検診の手段として考えない方がよいでしょう。
CT検診の有効性は
CT検診は今日、小さな肺がんを早期に発見するすぐれた方法と評価されていますが、先述の06年のガイドラインは「死亡率低減効果を判定する十分な証拠 がない。公的検診として推奨できない」としました。「集団検診へのCTの導入など一層早期発見の研究が必要である」とした96年の最初の研究班の報告より 後退し、CT検診にとりくもうとする市町村の脚を引っ張りました。
しかし01年に、CT検診の有効性を評価する厚生省の研究班が発足。年1回のCT検査をおこなった4万7158人を対象に比較対照調査をおこない、喫煙者の肺がん死亡リスク減少は認められないものの、非喫煙者に対してはリスク減少が認められたとしています。
重喫煙者に対して長年、年2回のCT検診をおこなっている「東京から肺がんをなくす会」は2万3188人の比較対照調査をし、肺がん死亡率の減少を報告 しています。従業員を対象にCT検診を実施している日立健康管理センターも死亡率低減効果が見られると報告しています。
これらの報告からはCT検査を公的検診として推奨する相応の根拠が積み重なってきたように思います。
新しい検診システムを模索
肺がんを減らす確実な手段は、CT検診を早急に普及させることです。放射線の被曝線量が多いのではと危惧する声がありますが、CT検診は低線量が基本で、通常の胃がん検診のX線検査と同じ程度です。
私たちの千葉健生病院は一度に8面、船橋二和病院は64面を撮影できるマルチスライスCTを使っています。放射線医学総合研究所などの研究者の協力で線量 を測り、低線量でも通常のCTと遜色ない画像が得られることを明らかにしました。
しかし検診コストの高さが問題です。世界にCTは4万台、うち2万台が日本にあるとされています。日本では検診のために、より高性能で高価なマルチスライスCTへの買い換えが急速に進んでいます。
検診コストや受診者の負担を抑えるために、当法人の二病院では検診と診療で効率的にCTを使う運用法を検討しています。診療の合間に効率よく使い、専門 の検診施設以外の一般病院でもCT検診をおこなえるようにすることが大切です。
CT検診を円滑におこなう環境整備も課題です。CT検診学会はことしCT読影認定技師(CTスクリーナー)の認定試験を実施し、600人近い応募者が あったそうです。千葉勤医協もCTスクリーナーと医師の二重読影体制を準備しています。
肺がんCTの断面図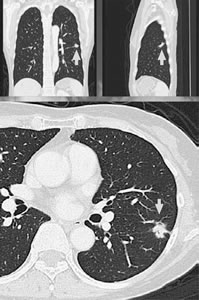 |
|
矢印の先ががん
|
私たちは画像診断をフィルムではなくモニターを見ておこなっています。従来の横断面だけでなく、正面と側面からの縦断面も撮影し(写真)、読み落としを減らす方法をとっています。コンピューター支援診断装置の併用も検討中です。
このように読影と精度管理の双方を能率的におこなえるシステムの構築を模索しています。私たちの検診は、一般病院で質の高い肺がんCT検診をおこなうノウハウを創出するモデル事業の一つと考えています。
治療まで考慮した検診こそ
検診で発見された肺がんを、体にメスや検査機材を入れずに診断・治療する検診システムを整備することも課題です。気管支鏡検査など、つらくリスクのある検査を最小限にし、PETなど最新の画像診断を利用することも考えられます。
無症状で発見された肺がんの多くは手術をしますが、手術法は改良されてきたものの、体に傷を残します。放射線医学総合研究所で開発された早期肺がんに対 する重粒子線の1回照射法は、無侵襲治療(体を傷つけない治療)の第1候補といえます。
治療まで考慮しない検診はよい検診とはいえません。肺がんCT検診は、検診から治療までを含めた全体を革新する新しい検診を創出する可能性を秘めています。
参考文献
(1)「がんの統計’07」がん研究振興財団(2)厚生省「がん検診の有効性評価に関する研究班報告書」98年(3)06年度厚労省「有効性評価に基づく 肺がん検診ガイドライン」がん検診の適切な方法とその評価法の確立に関する研究」班(4)「第16回日本CT検診学会学術集会抄録集」日本CT検診学会 (5)宮本忠昭「重粒子線による肺がん治療―1回照射法の確立へ―」肺癌2007:44,741-751
いつでも元気 2009.4 No.210
 この記事を見た人はこんな記事も見ています。
この記事を見た人はこんな記事も見ています。