特集2 前立腺がん 高齢化・食生活の欧米化とともに増加
ライフスタイルを考慮した治療方針を
 |
| 川村 実 千葉・船橋二和病院 (泌尿器科) |
前立腺がんは元々欧米に多く、米国では男性のがんの1位に“君臨”しています。
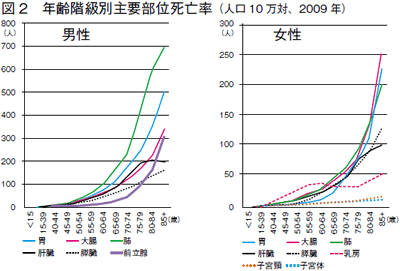
日本の発症率は欧米と比べて10分の1~20分の1と言われていましたが、近年は日本でも増加しており、現在は男性のがん死亡数第4位です。図2は主ながんの人口10万人あたりの死亡数(推計値)です。2020年には肺がん、胃がんに並ぶほど多くの人たちが前立腺がんにかかると予測されています。これは高脂肪食など食の欧米化や、社会全体の高齢化などによるものと言われています。
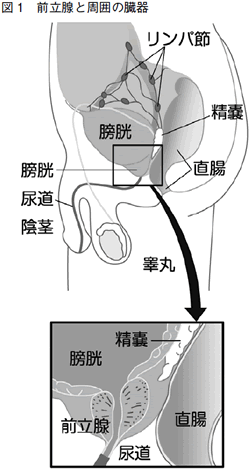
前立腺は膀胱の下にある、男性特有の臓器です。前立腺の発育や働きは、精巣(睾丸)で作られる男性ホルモンに強く影響されます。高齢になると男性ホルモ ンと女性ホルモンの微妙なバランスがくずれ、前立腺の細胞が無秩序に自己増殖して、「がん」が発生することがあります。これが前立腺がんです。慢性前立腺 炎や食生活をはじめとする生活環境などさまざまな要因が加わって発生する、と言われています。
50歳代から現れ始め、発生の平均年齢はおよそ70歳と言われています。遺伝的要素が強く、家族や親戚に前立腺がんの方がいる場合は、前立腺がんになるリスクが高くなるため、要注意です。
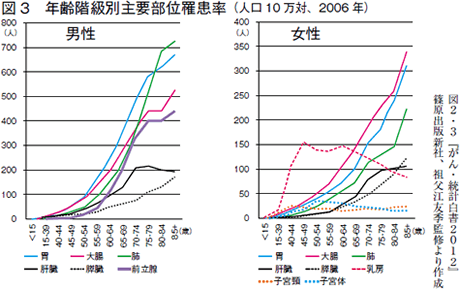
2006年の調べでは、前立腺がんにかかる人数(罹患率)は1年間で男性10万人あたり約40人。年齢別では同じく10万人あたりで50~54歳約11 人、55~59歳約39人、60~64歳約107人、65~69歳約194人、70~74歳約327人、75~79歳約398人、80~84歳約395 人、85歳以上約427人となっています(図3)。
 |
 |
 |
症状は
主な症状は、排尿困難、残尿感と頻尿(特に夜中)です。これは前立腺肥大症と同じ症状です。前立腺がんの発症年齢は、前立腺肥大症と重なるため、よほど 進行しない限り前立腺がんだとわかる症状は現れません。前立腺がんが進行すると、血尿が出たり、がんがリンパ腺や骨に転移して足がむくんだり、腰痛などを 起こします。
診断方法
まず問診で、排尿障害などの自覚症状をチェックします。IPSS(国際前立腺症状スコア)という世界共通の問診票を用いて、排尿状態を点数化して自覚症状を判断します。
次に、肛門から指を入れて前立腺の大きさや形、硬さを触って確かめる直腸指診をおこないます。前立腺肥大症では弾力のある硬さですが、進んだ前立腺がんは石のような硬さのしこりが見られます。
さらに、直腸の中から超音波をあてる経直腸エコーで前立腺内部に、MRI検査(電磁波を使った断面撮影)で前立腺の外側(外腺)に異常がないかを調べ、前立腺がんの有無を特定していきます。
以前は、初めて受診したときにはすでにリンパ節や膀胱にまでがんが拡大していて、腎臓に尿がたまる水腎症や骨への転移が見られるなど、かなり進行した方 が多かったのですが、最近は血液検査(PSA=前立腺特異抗原)で早期に発見できるようになり、「人間ドック」や自治体検診にも取り入れられるようになり ました。PSAの基準値は4・0ng/ml以下が正常で、10まではグレーゾーン、10・1以上でがんを疑います。
最終診断は、前立腺針生検でおこないます。これは、肛門と陰嚢の間にあたる会陰から10?12本の針を刺して、肛門に入れた超音波発信装置(プローベ) で内部を見ながら前立腺の組織を採取する検査です。最低6本、通常8~12本ほどの組織を採取し、どのくらいがん細胞が含まれているかを調べます。
また、CT(X線による断面撮影)やMRIで骨盤リンパ節への転移や前立腺を覆う被膜の状態なども見ながら、がんが前立腺の外に広がっていないか診断 し、骨への転移などは骨シンチグラフィー(がんなどに反応する特殊な薬剤を使った画像検査)で診断します。
前立腺がんは病気の進行程度により、がんが前立腺の内部にとどまっている「限局がん」、前立腺の被膜を越えて精嚢腺などの周囲に広がった「局所浸潤が ん」、リンパ節や骨、肝臓、肺などに転移した「転移がん」の3つに分類されます。
前立腺針生検の結果からは、がんの悪性度を知ることができます。おとなしい「高分化腺がん」、中等度の「中分化腺がん」、悪性度の高い「低分化腺がん」に分類されます。
治療法
治療法は、(1)PSAの値、(2)がんの進行度、(3)がんの悪性度という3つの要素を考慮して選択します。
■限局がんで低リスクの場合
手術(前立腺全摘出術)、放射線療法、内分泌療法のいずれかを実施、または組み合わせます。
がんの悪性度が低い場合は、年齢なども考慮して、何も治療せず、定期的なPSA検査で経過を観察することがあります(PSA監視療法)。
■限局がんで中リスクの場合
手術(前立腺全摘出術)、放射線療法のいずれか一方または両方をおこない、これに内分泌療法を補助的に追加する場合があります。
■限局がんで高リスク、または局所浸潤がん(被膜を越えて精嚢腺などまで広がっているがん)の場合
手術、放射線療法のいずれか一方または両方をおこない、内分泌療法を補助的に追加する場合があります。
■転移がん(リンパ節、骨、肺などに転移している)の場合
内分泌療法となります。骨転移による痛みを改善するために後述する放射線療法や、骨を強くする薬を使用することがあります。
次に、それぞれの治療法を詳しく紹介します。
PSA監視療法
悪性度が低いがんがごく少数(針生検で1~2本分くらい)認められ、すぐに治療をしなくても余命に影響がないと判断される場合におこなわれます。PSA 値が10・0ng/ml以下、がんの悪性度が6以下の条件を満たす場合が対象です。
3カ月ごとにPSA検査、6カ月ごとに直腸指診、1~3年ごとに針生検をおこないます。PSAの上昇速度が速かったり、指診で前立腺がんが大きくなって いることがわかったりした場合は、治療を考慮する必要があります。
手術
前立腺と精嚢腺、周囲のリンパ節を切除してがんを取り除きます。おもに限局がんに対して、前立腺を全部取り出す前立腺全摘出術をおこないます。
程度によっては、局所浸潤がんであっても手術をおこないます。前立腺がんはゆっくり進行するため、手術をしなくても寿命を迎えられる可能性が高いことから、手術は原則75歳以下の場合に実施します。
合併症として、性機能障害が高い確率で起こり、尿漏れがつづくこともあります。
放射線療法
放射線を照射し、がんを死滅させる目的でおこなう治療です。体の外から放射線を照射する「外照射」と前立腺の中に放射性物質を入れ内側から照射する「内照射(小線源療法、ブラキテラピー)」があります。
■外照射 できるだけ副作用を軽減するため、多方向から照射 し、前立腺の構造に合わせて立体的に放射線を集中させる「3次元照射」という方法が広くおこなわれています。コンピューター制御で放射線の強度まで、より 厳密に調整して照射できるIMRT(強度変調放射線治療)がおこなえる医療機関もあります。
通院でおこない、1回の照射時間は約10分で週5回、約7週間おこないます。
その他、同じ放射線の一種である重粒子や陽子などの粒子線による治療もおこなわれています。
■内照射 比較的弱い放射性物質(ヨウ素125)の永久埋め込みや、高エネルギーの放射線(イリジウム192)の針を一時的に前立腺に挿入する治療があります。
合併症として、排尿障害(頻尿、排尿痛、血尿など)や、排便障害(血便、直腸出血など)が起こることがあります。
内分泌(ホルモン)療法
前立腺がんの増大を抑えるために、抗男性ホルモン剤(LH-RHアゴニスト、LH-RHアンタゴニスト)を使った注射療法と、手術(精巣摘出術)の2つの方法があります。
これらの治療によって女性の更年期障害のような症状(ほてり、発汗、骨粗鬆症など)が起こることがあります。抗男性ホルモン剤の場合は、女性化乳房(胸 部がふくらむ)、肝機能障害などの副作用が起こる可能性がありますが、休薬や薬の種類の変更、一定期間の休薬期間をはさむ間欠療法などで対処します。
注射療法では4週に1回、または12週に1回、注射します。
精巣摘出術の効果は注射療法と同等ですが、経済的負担が少ない、通院回数が少なくて済む、通院できなくなった場合でもあまり影響がない、などのメリットがあります。
さらに腎臓のそばにある副腎という臓器からも男性ホルモンは分泌されます。これをブロックするため、精巣摘出術にくわえて抗男性ホルモン薬を1日に 1?3回内服する完全ブロック療法(MAB療法またはCAB療法と呼ばれる)を併用することもあります。
病後の経過
前立腺がんを全部摘出した場合は、排尿障害や尿失禁などの排尿コントロール、放射線治療の場合は膀胱炎や便の回数が多くなる便失禁、下痢などの直腸症 状、内分泌療法の場合は女性の更年期障害のような症状(発汗、のぼせなど)、女性化乳房などの副作用への対策が大事になります。また、いずれの治療を選択 した場合も、前立腺がんの再発や転移をチェックするために、定期的な血液検査(PSA)が必要です。
手術や放射線療法後にPSAが上昇した場合は、内分泌療法を追加します。内分泌療法でPSAが上昇した場合は、抗男性ホルモン剤の変更や抗がん剤、ステ ロイド剤などを使用します。骨に転移したがんへの治療としては、骨の破壊を抑え、痛みを和らげる治療を併用します。
前立腺がんの治療は、そのリスク別によってバリエーションがあります。がんの進行は他のがんに比べてゆっくりとしていますから、本人の希望を基本に家族 と相談し、主治医ともじっくり話し合って、自分のライフスタイルを考慮した治療方針を決定しましょう。
いつでも元気 2014.2 No.268



